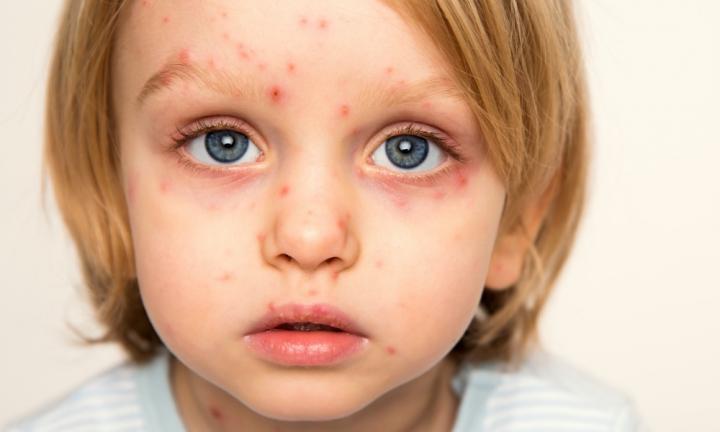
بیماری ایدز: تعریف بیماری، راه انتقال، آزمون های تشخیص و پیشگیری از بیماری

بیماری ایدز یا همان کمبود ایمنی سلولی ناشی از عفونت و آلودگی به ویروس نقص ایمنی اکتسابی بدن (HIV-1) و که شده بیماریهای فرصتطلب، ازجمله Pneumocystis jiroveci (سابق carinii) پنومونی، سارکوم کاپوزی، موکوس لکوپلاکیا دهان، بیماری ناشی از سیتومگالوویروس، بیماری سل، بیماری تجمیع مایکو باکتریوم آویوم (MAC)، بیماری مزوفاژیت کاندیدال، کریپتوسپوریدیوزیس، ایزوپوریازیس، کریپتوکوکوس، لنفوم غیر هوچکین، لوکوانسفالوپاتی مولتی فوکال پروتئینی (PML)، هرپس زوستر و لنفوم است. اچ آی وی از طریق فردبهفرد و مایعات بدن که غنی از سلول (بهویژه خون و اسپرم) باشند از راههای تماس جنسی، به اشتراکگذاری سوزنهای آلوده (بهعنوانمثال در افراد مصرفکننده مواد مخدر) یا تماسهای دیگر با خونآلوده منتقل میشود (همانطور که در سوزنهای تصادفی در میان کارکنان بهداشتی این امر صادق است). همچنین انتقال از طریق مادر به جنین نیز رخ میدهد. اهداف اصلی HIV عبارتاند از سلولهایی با پروتئین سطحی CD4، ازجمله لنفوسیتهای کمککننده T. آنتیبادی HIV که در سرم در زمان ۶ هفته تا ۶ ماه پس از عفونت ظاهر میشود، بهعنوان یک نشانگر تشخیصی قابلاعتماد است، اما نمیتواند فرم فعال یا غیرفعال HIV را شناسایی کند. کاهش تدریجی تعداد لنفوسیتهای CD4 که معمولاً طی یک دوره ۱۰ تا ۱۲ سال رخ میدهد، به از دست دادن توانایی مقاومت در برابر عفونتهای فرصتطلبانه منجر میشود. ظهور یک یا چند مورد از این عفونتها، شروع بیماری ایدز را مشخص میکند. در برخی از بیماران، لنفادنوپاتی کلی، تب، کاهش وزن، ضعف و یا اسهال مزمن در طول عفونت بسیار زودتر از حد معمول رخ میدهد. بیماری ایدز بدون درمان در طول ۲-۵ سال پس از اولین ظهور عفونت فرصتطلب باعث مرگ در فرد مبتلا میشود. علاوه بر پیشگیری از عفونت فرصتطلب، درمان استاندارد عفونت HIV شامل استفاده از مشابههای نوکلئوزیدها (didanosine، lamivudine، ribavirin، stavudine، zipovudine)، مهارکنندههای ترانس کپیتاز معکوس غیر ناقص (دلوایرین، efavirenz، nevirapine) و مهارکنندههای پروتئاز (آتازاناویر، کریزیوان، وینینوویر، ریتوناویر، ساکوئی ناویر) است.
اهمیت بیماری ایدز
مرکز کنترل بیماریهای ایالات متحده (CDC) ابتدا در سال ۱۹۸۱ بیماری ایدز را شناسایی کرد. امروزه حدود ۱.۲ میلیون نفر در ایالات متحده مبتلا به عفونت HIV هستند، از جمله بیش از ۱۵۶،۰۰۰ نفر که نمی دانند آلوده به عامل این بیماری هستند. نزدیک به ۴۵،۰۰۰ نفر هرساله مبتلا به HIV می شوند، و ۳۰٪ از عفونت های جدید HIV توسط افرادی که مبتلا به HIV که شناسایی نشده اند، منتقل می شود. با این حال، توجه داشته باشید که تعداد تشخیص های جدید HIV از سال ۲۰۰۵ تا ۲۰۱۴ کاهش یافته است. آزمونهای تشخیصی و درمان در طول ۳۰ سال گذشته به طرز چشمگیری بهبودیافته و میزان و کیفیت زندگی را در افراد مبتلا افزایش داده است. بااینحال، رفتارهای پرخطر هنوز در برخی از جوامع شایع است و تداوم آزمایش، تشخیص و درمان همچنان یک هدف بهداشتی جهانی است.
راههای انتقال بیماری ایدز
عفونت HIV و متعاقب آن ابتلای به بیماری ایدز از طریق مایعات بدن منتقل می شود:
• تماس جنسی با شریک جنسی آلوده به ویروس HIV
• خونآلوده: امروز به دلیل غربالگری کامل این نوع انتقال بسیار نادر است.
• سوزن و سرنگ مشترک که با خونآلوده شدهاند
• آسیب ناشی از تماس تصادفی با سوزن
• انتقال مادر به کودک (از طریق بارداری یا در دوران شیردهی)
• در موارد نادر ویروس ممکن است از طریق پیوند اندامها یا بافت، از طریق تلقیح مصنوعی با اسپرم اهداشده یا از طریق تجهیزات دندانپزشکی و جراحی بدون استریل منتقل شود.
اچ آی وی از طریق تماس عادی (در آغوش گرفتن، رقصیدن، عطسه کردن، صحبت کردن، لمس کردن یا دست دادن) باکسی که مبتلابه عفونت HIV یا بیماری ایدز است، انتقال نمییابد. HIV همچنین از طریق عرق، اشک و بزاق انتقال نمییابد؛ یا از طریق به اشتراک گذاشتن غذا، ظروف، حوله، ملافه، استخر شنا، صندلی تلفن یا صندلی توالت باکسی که ویروس دارد این امر اتفاق نمیافتد. علاوه بر این، HIV از طریق گزش کک و ساس یا پشهها منتقل نمیشود.
برای ویروس HIV چه اتفاقی میافتد؟
هنگامیکه یک موجود خارجی وارد بدن میشود، توسط گلبولهای سفید خون و آنتیبادیها در پاسخ هماهنگ شده با لنفوسیتهای CD4 موردحمله قرار میگیرند (این نوع گلبولها از گلبولهای سفید خون هستند و همچنین بهعنوان گلبولهای یا لنفوسیت T شناخته میشوند). وقتی بدن به ویروس HIV آلوده میشود، ویروس HIV به لنفوسیتهای CD4 متصل میشود و وارد سلول میشود. هنگامیکه ویروس وارد سلول شد، ویروس ماده ژنتیکی خود را به لنفوسیتهای CD4 متصل میکند و سپس خود را تکرار میکند.
هنگامیکه نسخههای جدید ویروس از سلولهای میزبان خارج میشوند و وارد جریان خون میشوند، سلولهای دیگری برای حمله به آنها جستجو میکنند. این چرخه دوباره و دوباره تکرار میشود. در این فرایند، هرروز بیش از ۱۰ میلیارد ذره جدید HIV تولید میشود. برای مقابله با این تولید عظیم ویروس، سیستم ایمنی هرروز ۲ میلیارد سلول جدید CD4 تولید میکند. سرانجام ویروس برنده میشود. تعداد سلولهای CD4 بهطور مداوم کاهش مییابد و بدن دچار کمبود شدیدی در سطح ایمنی خود میشود و بدین ترتیب دیگر قادر به مقابله با ویروسها و باکتریهایی نیست که باعث بیماری میشوند. بیماریایدز مرحله نهایی و جدیترین مرحله بعد از ابتلای به ویروس و متعاقب آن عفونت HIV است که علائم و نشانههای کمبود شدید سیستم ایمنی را ایجاد کرده است.
تفاوت بین HIV و بیماری ایدز در چیست؟
HIV (ویروس نقص ایمنی بدن انسان) باعث آسیب رساندن یا از بین بردن سلولهای سیستم ایمنی بدن میشود و بدین ترتیب بدن قادر به مبارزه با عفونت نبوده و این امر باعث حساستر شدن بدن به عفونت فرصتطلب (ساپروفیت) تهدیدکننده زندگی در فرد مبتلا است. اصطلاح “ایدز” (Syndrome of Deficiency Immunodeficiency Syndrome) به مراحل بعدی عفونت HIV اشاره دارد. اکثر افراد مبتلابه اچ آی وی اگر درمان مناسب و به هنگامی را دریافت نکنند، به بیماری ایدز مبتلا خواهند شد. بااینحال، تبدیل عفونت HIV به بیماری ایدز بسیار کند انجامشده و یا در همه موارد اتفاق نخواهد افتاد (و این امر در افرادی صادق است که دارای سیستم ایمنی قوی در بدن خود باشند که باعث غلبه بر عامل بیماری خواهد شد و این دلیل آن نیز ممکن است درمان مناسب و به هنگام و… باشد).
علائم بیماری ایدز
علائم متداول در ابتلای به بیماری ایدز عبارتاند از:
• تب
• سردرد
• گلودرد
• تورم غدد لنفاوی
• راشها پوستی
این علائم شبیه بسیاری از بیماریهای دیگر است و ممکن است در ابتدا بهعنوان نشانه ابتلا به عفونت HIV شناخته نشوند.
عفونت اولیه با ویروس اچ آی وی ممکن است بههیچوجه باعث ایجاد علائمی در فرد مبتلابه عفونت این ویروس نشود. طول مدت بین عفونت HIV ابتدایی و توسعه به بیماری ایدز تا حد زیادی میتواند متفاوت باشد و برخی افراد ممکن است سالها بدون علائم باقی بمانند. بااینحال، حتی اگر فرد علائم نداشته باشد، هنوز هم میتواند این ویروس را به دیگران انتقال دهد.
بسیاری از افراد ۱۰ سال یا بیشتر بدون این علامت هستند اما در طی این مدت ویروس همچنان تکثیرشده و سلولهای ایمنی بدن را در افرادی که درمان ضد رتروویروسی (ART) را دریافت نمیکنند، نابود میکنند. مراکز کنترل بیماری (CDC) میگوید که موارد زیر ممکن است علائم هشداردهندهای از عفونت اچ آی وی باشد، اما هشدار میدهد که هر یک از این علائم میتواند به سایر بیماریها مرتبط باشد و تنها یک آزمایش دقیق خونی میتواند برای تشخیص دقیق مورداستفاده قرار گیرد:
• کاهش سریع وزن
• سرفه خشک و تنگی نفس
• تب مکرر یا تعریق شبانه فراوان
• خستگی عمیق و ناشناخته
• تورم غدد لنفاوی در زیر بغل ، کشاله ران یا گردن
• اسهالی که بیش از یک هفته طول میکشد
• وجود لکههای سفید یا ناخوشایند غیرمعمول در زبان، دردهان و یا در گلو
• ذاتالریه ( سینه پهلو)
• ایجاد لکههای قرمز، قهوهای، صورتی یا قرمز بر روی یا زیرپوست و یا داخل دهان، بینی یا پلکها
• از دست دادن حافظه، افسردگی و یا سایر اختلالات عصبی.
در آخرین مرحله عفونت HIV که میتواند تا ۱۰ یا ۱۱ سال پس از عفونت اولیه اتفاق بیفتد، سیستم ایمنی بدن بهشدت آسیبدیده است و این امر بدن را بهشدت حساس نسبت به تعداد زیادی از باکتریها، ویروسی، قارچی و انگلی عفونتهای فرصتطلب میکند و میتواند عفونتهای طولانی و حتی مرگباری را که در حالت عادی بدن میتواند بر آن غلبه کند را ایجاد کند.
علائم برخی از این عفونتها ممکن است عبارتاند از:
• لرزش یا تب بالاتر از ۱۰۰ F برای چند هفته
• تعریق سرد شبانه
• سرفه خشک و تنگی نفس
• اسهال مزمن
• وجود لکههای سفید پایدار یا ضایعات غیرمعمول در زبان یا دردهان
• سردردهای مداوم
• تاربینی
• کاهش وزن
• خستگی پایدار و ناشناخته
• تورم غدد لنفاوی برای بیش از سه ماه
افراد مبتلابه عفونت HIV همچنین در معرض خطر ابتلا به سرطانهای خاصی، بهویژه سارکوم کاپوزی، سرطان دهانه رحم و لنفوم هستند.
چه کسی باید برای ابتلای به HIV / AIDS آزمایش شود؟
بر اساس آخرین دستورالعملهای CDC، بیماران در مراقبتهای بهداشتی باید ای برای سنجش ابتلای به اچ آی وی / ایدز سنجش شوند:
• غربالگری HIV برای بیماران ۱۳-۶۴ ساله در تمام سیستمهای مراقبتهای بهداشتی توصیه میشود و پس از اطلاع بیمار اعلام میشود که آزمایش انجام خواهد شد مگر اینکه بیمار از غربالگری به هر دلیلی خارج شود. CDC همچنین توصیه میکند که افراد حداقل یکبار در طول زندگی خود آزمایش شوند.
• افرادی که در معرض خطر ابتلا به عفونت اچ آی وی قرار دارند باید حداقل بهطور سالیانه برای آزمایش HIV و اطلاع از ابتلا یا عدم ابتلای خود به مراکز بهداشتی درمانی مراجعه کنند. گروههای پرخطر شامل کسانی هستند که شرکای جنسی متعدد دارند، کسانی که در رابطه جنسی غیر محافظتشده شرکت میکنند، مصرفکنندگان مواد مخدر تزریقی (داخل وریدی (IV)). همچنین مردان فعال همجنسگرا و دوجنسگرا ممکن است از آزمون های تشخیصی اچ آی وی بیشتری، شاید در حدود هر ۳-۶ ماه استفاده کنند.
• همچنین اگر باردار هستید؛ یا اگر علائم دیگری از بیماریهای منتقله از راه جنسی داشته باشید، قبل از ورود به یک رابطه جنسی جدید آزمایش توصیه میشود
• رضایت کتبی جداگانه برای آزمایش اچ آی وی نباید موردنیاز باشد؛ رضایت کلی برای مراقبتهای پزشکی باید برای پذیرش رضایت برای آزمایش HIV کافی محسوب شود.
• مشاوره پیشگیری در آزمایشهای HIV تشخیصی یا بهعنوان بخشی از برنامههای غربالگری HIV در سیستم مراقبتهای بهداشتی نباید موردنیاز باشد.
با توجه به رهنمودهای آزمایش HIV / ایدز در زنان باردار:
• غربالگری HIV باید در پنل معمول آزمونهای غربالگری قبل از زایمان برای همه زنان باردار صورت گیرد.
• غربالگری HIV پس از اطلاع از بیمار که آزمایش انجام خواهد شد توصیه میشود، مگر اینکه بیمار از برنامه غربالگری به هر دلیلی خارج شود.
• رضایت کتبی جداگانه برای آزمایش اچ آی وی نباید موردنیاز باشد؛ رضایت کلی برای مراقبتهای پزشکی باید برای پذیرش رضایت برای آزمایش HIV کافی محسوب شود.
• غربالگری تکراری در برخی از حوزهها با افزایش میزان عفونت HIV در زنان باردار در سهماهه سوم توصیه میشود.
سرویس خدمات پیشگیری از بیماریها در ایالاتمتحده (USPSTF) توصیه میکند که کلینیکهای بالینی در مورد نوجوانان و بزرگسالان بین ۱۵ تا ۶۵ ساله آنها را ازنظر ابتلای به عفونت اچ آی وی غربالگری کنند. دادههای موسسه ملی بهداشت نشاندهنده مزیت شناخت وضعیت اچ آی وی و شروع درمان در اوایل دوران ابتلا به عفونت ناشی از HIV است. درمان اولیه میتواند در یک بیمار مبتلابه اچ آی وی باعث ایجاد یک زندگی تقریباً طبیعی شود. این امر نشاندهنده اهمیت آزمون HIV برای تعمیم به یک جمعیت بزرگتر است و باعث تقویت نتایج بهتری در حوزه سلامت میشود.
راههای تشخیص عفونت HIV و بیماری ایدز
آزمایشهای ترکیبی آنتی بادی – آنتی ژن
آزمایشهای ترکیبی آنتیبادی – آنتیژن نسل چهارم (بهعنوانمثال، Abbott Architect HIV Ag / Ab Combo Assay) در حضور آنتیبادی و همچنین پروتئین P24 (آنتیژن) HIV را که پروتئینی است که بلافاصله بعد از عفونت ویروسی وجود دارد) را شناسایی میکند. آزمایشهای ایمنی HIV-1 / HIV-2 نسل چهارم بهعنوان استفاده در خط اول در بهروزرسانی دستورالعمل ۲۰۱۴ CDC توصیه میشود. فهرستی از آزمایشهایی که معمولاً استفاده میشود را میتوان در وبسایت FDA یافت.
با توجه به الگوریتم CDC، اگر تست نسل چهارم منفی باشد، نیازی به آزمایش بیشتر نیست. اگر آزمایش مثبت باشد، ایمونواسی آنتیبادی – آنتیژن HIV-1 / HIV-2 توصیه میشود. انتخاب آزمایشی که همچنین تعیین کند که آیا بیمار مبتلابه HIV-2، HIV-2 یا هر دو است، پیشنهاد میشود، زیرا این امر میتواند بر انتخاب گزینههای درمان تأثیر بگذارد.
این آزمونها میتوانند باعث تسریع در تشخیص و درمان بیماری ایدز شوند. فرایند رسیدن به نتایج ممکن است تا ۲۰ روز طول بکشد. علاوه بر این، آزمایشهای نسل چهارم ممکن است در جلوگیری از گسترش عفونت به دلیل تشخیص و مشاوره قبلی در مورد تغییر رفتار نقش داشته باشد.
برای آزمایشهای ایمنی منفی یا غیرقابل تشخیص HIV-1 / HIV-2، سطح پلاسما HIV RNA باید تعیین شود.
یک آزمایش HIV RNA کلاسیک (بهعنوانمثال APTIMA) میتواند در فاز حاد اچ آی وی در طول زمان مشخصشده برای شناسایی آنتیبادی RNA های HIV-1 مورداستفاده قرار گیرد. این آزمایشها ممکن است برای تشخیص عفونت مظنون HIV-1 در زمان کوتاهی بعد از مواجهه مفید باشد. آزمایشهای کیفی RNA همچنین ممکن است بهعنوان یک آزمون اضافی برای تائید عفونت HIV-1 در فردی که ازنظر آنتیبادیهای HIV-1 مثبت باشد، مورداستفاده قرار گیرد. حصول نتایج آزمایش ممکن است ۵ تا ۱۵ روز طول بکشد.
تست ELISA
HIV با آزمایش خون برای سنجش حضور آنتیبادی، آنتیژن یا RNA ویروس تشخیص داده میشود. آنتیبادیها پروتئینهایی هستند که در بدن شما تولید میشوند و در واکنش به مواد دیگری به نام آنتیژنهای ویروسی تولید میشوند. درگذشته، این امر اغلب با استفاده از یک آزمایش ساده خون شناختهشده با نام آنزیم وابسته به آنتیبادی (ELISA یا EIA) که یک آزمون غربالگری بود، انجام میشد. این آزمایشها و در بعضی موارد هنوز هم برای غربالگری تشخیص معمول استفاده میشود. آزمایش ELISA برای آزمایش HIV در اواسط دهه ۱۹۸۰ تائید شد. ابزارهای آزمایش HIV ممکن است به منابع موجود در هر یک از کلینیکها بستگی داشته باشد.
متأسفانه آزمایش ELISA برای تشخیص ابتلای به HIV، دقیقاً بلافاصله بعد از عفونت انجام شود، دقیق نیست، زیرا ممکن است واکنش بدن برای ایجاد آنتیبادی نسبت به ویروس تا ۱۲ هفته طول بکشد. در طی این مدتزمان، یک فرد آلوده میتواند عفونت HIV را به دیگران منتقل کند، زیرا عفونت آن با آزمایش غربالگری آنتیبادی ELISA استاندارد تشخیص داده نمیشود. علاوه بر این، بیماران ممکن است به علتی منفی کاذب تشخیص داده شوند. نتایج آزمون ELISA ممکن است تا ۴۵ روز طول بکشد.
بااینحال، هنگامیکه آزمون غربالگری ELISA مثبت است (بهعنوانمثال اگر آنتیبادیهای HIV موجود در خون وجود داشته باشد)، آزمایش تکرار خواهد شد. آزمایش مثبت ELISA لزوماً به این معنی نیست که فرد مبتلابه HIV است. شرایط خاصی میتواند منجر به نتایج مثبت کاذب شود مانند ابتلای به بیماریهای خود ایمنی، بیماریهای کبدی، حاملگیهای متعدد، انتقال خون یا آنفلوانزا. این مشکلات میتواند سیستم ایمنی بدن را تحریک کند تا آنتیبادیهایی تولید کند که با آنتیژنهای HIV واکنش نشان دهند و منجر به نتیجه مثبت کاذب در فرد غربالشده شوند.
تست Western Blot
بااینحال، اگر آزمایش دوم نیز برای آنتیبادیهای HIV مثبت باشد، یک آزمایش خون دیگر، به نام آزمایش وسترن بلات، نتیجه را از طریق شناسایی آنتیبادیهای اختصاصی برای پروتئینهای HIV تائید میکند. FDA تأییدیه Western Blot را در سال ۱۹۸۷ تأیید کرد. آزمایش Western Blot بهعنوان یک آزمون تائید کننده پیگیری مهم است، زیرا آنتیبادیهای غیر HIV میتواند نتیجهای مثبت کاذب در آزمایش ELISA ایجاد کند. ترکیب دو نوع آزمون کمک میکند تا اطمینان حاصل شود که نتایج دقیق است یا نه. اگر همه این سه آزمایش مثبت باشند، تشخیص عفونت HIV است. نتایج آزمون وسترن بلات ممکن است تا ۶۰ روز طول بکشد. اگرچه ELISA و Western Blot بهعنوان آزمایشهای غربالگری استاندارد برای HIV مورداستفاده قرار میگیرند، آزمایشهای دیگری وجود دارد که میتوانند تشخیص اچ آی وی حاد در دوره زمانی اولیه زمانی که آنتیبادیها قابلشناسایی نیستند را سریعتر انجام دهند.
آزمونهای آنتیبادی سریع HIV
آزمونهای آنتیبادی سریع HIV اجازه میدهد تا آزمون و یا تشخیص در خانه در عرض ۲۰ دقیقه انجام شود. این آزمایشهای غربالگری بهترین راه برای سنجش بالینی و ارزیابی ریسک خطر ابتلا به عفونت HIV میباشد. اگر یک آزمایش سریع مثبت باشد، باید آزمایش و پیگیری را پزشک انجام دهد. همانند ELISA، این آزمایشها ممکن است نتیجه منفی کاذب را در اولین دوره ابتدای ۳ تا ۱۲ هفته پس از ابتلا به عفونت HIV ایجاد کند چراکه سطح آنتیبادی ایجادشده هنوز قابلتشخیص نیست.
آزمونهای آنتیبادی سریع HIV که در درمانگاههایی که خون، پلاسما یا مایع دهان را برای تشخیص آزمایش میکنند، عبارتاند از:
OraQuick
HIV Recombigen Uni-Gold
Clearview Complete HIV 1/2
Clearview HIV 1/2 Stat Pak
کیت خانگی آزمایش HIV
• FDA آزمون OraQuick In-Home HIV را در سال ۲۰۱۲ تائید کرد. OraQuick In-Home HIV آزمون نیازی به ارسال نمونهای به آزمایشگاه برای تجزیهوتحلیل ندارد. کیت که یک نمونه مایع از دهان شمارا آزمایش میکند، در ایالاتمتحده برای فروش در فروشگاهها و مراکز فروش آنلاین به هرکسی که سن ۱۷ سال و بالاتر دارد، تائید شده است. دیگر کیتهای آزمایش خانگی را میتوان در FDA مشاهده کرد. این آزمون آنتیبادیهای HIV-1 و HIV-2 را بررسی میکند. نتایج آزمونهای مثبت با استفاده از آزمون OraQuick باید با پیگیری آزمایش مبتنی بر آزمایشگاه تائید شود. همچنین، نتایج آزمایش میتواند به دلایلی که شامل عفونت اچ آی وی در طی سه ماه قبل از آزمایش میشود، منفی شود.
• پیش از تائید OraQuick، تنها کیت آزمون HIV خانه که توسط FDA تائید شده بود، سیستم آزمون Home Access HIV-1 ساختهشده توسط Home Access Health بود. این آزمون مستلزم آن است که نمونههای خون در خانه گرفته شود و سپس برای آزمایش آزمایشگاه ارسال شود. نتایج و مشاوره از طریق تلفن ارائه میشود.
• هنگامیکه یک فرد مبتلابه HIV تشخیص داده شود، یک آزمایش خون دیگر (آزمایش بارگذاری ویروسی که مقدار ویروس را در خون اندازهگیری میکند) به تعیین روند پیشرفت بیماری کمک میکند. آزمایش بارگذاری ویروسی همچنین برای مدیریت درمانهای دارویی مورداستفاده قرار میگیرد که بعد از تشخیص آن انجام میشود.
• اگر کیت آزمون خانگی خود را بهصورت آنلاین یا از خردهفروشیها خریداری میکنید، مطمئن شوید که آزمون اچ آی وی تائید شده توسط FDA است.
درمان ( یا کنترل) عفونت HIV و بیماری ایدز
تشخیص ویروس نقص ایمنی بدن (اچ آی وی) میتواند یک شوک برای هرکسی باشد و منجر به سؤالهای بسیاری در مورد گزینههای درمان و پیشآگهی شود. بااینحال، تشخیص زودهنگام همراه با درمانهای پیشرفته فعلی و پیگیری منظم پزشکی میتواند سلامتی را در یک بیمار مبتلابه HIV بهبود بخشد. درواقع، بسیاری از افراد مبتلابه اچ آی وی که بهطور مناسب تحت درمان قرار میگیرند و میتوانند مراقبتهای بهداشتی کنند، هنوز هم میتوانند تقریباً یکعمر طبیعی داشته باشند. درمان مهم است زیرا تقریباً ۵۰،۰۰۰ آمریکایی و میلیونها انسان در سراسر جهان هرسال مبتلابه HIV میشوند.
هنوز هیچ درمان یا واکسن قطعیای برای HIV / AIDS وجود ندارد، اما تحقیقات از سال ۱۹۸۰ تاکنون بسیار گسترشیافته است. درمان با داروهای HIV به نام درمان ضد رتروویروسی (ART) – برای افرادی که مبتلابه تشخیص HIV هستند توصیه میشود. ART میتواند پیشرفت HIV را به سمت بیماری ایدز و عوارض عفونی آن به تأخیر بیندازد، کیفیت زندگی را بهبود بخشد و امید به زندگی را تا نزدیک شدن به حالت طبیعی زندگی افزایش میدهد.
دریافت ART بهمنظور کاهش بار ویروسی است که مقدار ویروس HIV در خون شما است. کاهش میزان ویروس HIV در خون ممکن است منجر به افزایش تعداد سلولهای CD4 در خون شود. این امر کمک میکند تا سیستم ایمنی بدن بهبود یابد، توانایی آن را برای دفاع از بدن علیه عفونت HIV و کاهش خطر ابتلا به بیماری ایدز افزایش دهد. این داروها درمانی برای HIV و ایدز نیستند و مصرف هرروزه آن بهعنوان تجویز دارویی برای جلوگیری از مقاومت ویروس HIV اهمیت دارد.
داروهای ضد رتروویروسی (ART) مانع از رشد و تکثیر ویروس HIV میشوند. اکثر درمانهای عفونت اچ آی وی / بیماری ایدز بهعنوان درمان چند دارویی داده میشوند. رژیمهای ART بهطورمعمول شامل دو نوع از مهارکنندههای ترانس کپیتاز معکوس نوکلئوتیدی (NRTI) و یک عامل سوم مانند مهارکننده پروتئاز (PI)، یک مهارکننده انتقال پروتئاز (INSTI) یا یک مهارکننده ترانس کریتاز معکوس غیر Nucleotide (NNRTI) میباشد. علاوه بر این، یک عامل تقویتکننده ممکن است به افزایش سطح خونی برخی از این داروها کمک کند.
جداول زیر فهرستی از موارد اصلی و گروههای داروهای مورد تائید FDA برای درمان HIV در ایالاتمتحده را با توضیحات مختصر فهرست میکند. این داروها و ترکیبات با نام عمومی و نام تجاری و همچنین اختصارات معمول شناختهشده اند. برای دسترسی به اطلاعات بیشتر داروهای مانند دوز، عوارض جانبی، تداخلات دارویی و تصاویر قرص برای هر عامل و کلاس مواد مخدر پیوندهای موجود در سایت Drugs.com دنبال کنید.
دسته بندی کلی داروهای مورد استفاده در درمان بیماری ایدز شامل موارد زیر است:
تقویتکنندههای ضدویروسی مانند: Ritonavir، cobicistat
ترکیبهای ضدویروسی مانند: Triumeq، Epzicom، Trizivir، Evotaz، Prezcobix، Genvoya، Stribild، Atripla، Odefsey، Complera، Descovy، Combivir
مهارکنندههای انتقال مجدد تناسلی (INSTI) مانند: Dolutegravir، Elvitegravir، Raltegravir
مهارکنندههای ترانس کریپتاز معکوس غیر نوکلئوتیدی (NNRTIs) مانند: Rescriptor، Sustiva، Intelence، Viramune Viramune XR، Edurant
مهارکنندههای ترانس کریپتاز معکوس نوکلئوتیدی (NRTI) مانند: Ziagen، Videx Videx EC،Emtriva، Zerit، Viread،Retrovir
مهارکنندههای پروتئاز (PIs) مانند : Reyataz، Prezista، Lexiva، Crixivan،Kaletra،Viracept،Norvir،Invirase،Aptivus
منبع این مقاله Drugs.com
این مقاله بهطور اختصاصی توسط گروه نویسندگان داروباکس ترجمه و تألیف شده است.